痛風の症状は、突然の激痛(初めての発作は足の親指の付け根に多く発症)、腫れや赤みが主な特徴です。尿酸がたまりやすい下半身で起こりやすく、患者さんは95%が男性です。
「ある日、突然足の親指に激痛が走った」「足が痛すぎて歩けない、、、」
このような場合、痛風である可能性が考えられます。
この記事では、
- 痛風症状の特徴
- 発症する部位
- 痛風症状の緩和方法
- 症状が続く期間
など、痛風の症状について詳しく説明しました。痛風について詳しく知りたい方や自分が痛風か気になっている方はぜひ最後までご覧ください。
この記事の執筆者

藤田 英理 内科総合クリニック人形町 院長
東京大学医学部保健学科、横浜市立大学医学部を卒業。虎の門病院、稲城市立病院、JCHO東京高輪病院への勤務を経て内科総合クリニック人形町を開院。総合内科専門医。AGA治療や生活習慣病指導も行う。
痛風発作は、早急に医療機関を受診することで痛みを早く治められます。
痛風の症状の特徴

 院長 藤田
院長 藤田痛風は、突然の激しい痛み、発赤、熱感、腫れを特徴とし、特に足の親指の付け根に痛みが発症しやすいとされています。1)
痛風の症状の特徴
- 突然の激痛:激しい痛みが突然起こります。その痛みは、布団の重さにさえ耐えられなくなることもあるほどです。夜間~明け方に起きやすいとされています。2)
- 腫れや赤み:患部の関節が腫れ、赤くなり、熱をもつ。3)
- 可動域の制限:痛みや炎症で、患部を動かすことが困難になり、可動域が制限されることがあります。4)
- 発熱:一般的ではありませんが、痛風発作時に発熱することもあります。5)
痛風は風が吹くだけでも痛いことから「痛風」という名前がつけられたほど痛みの激しい病気です。
痛風発作が起こると痛みがどんどん強くなり、関節は赤く熱を持って腫れます。腫れが強い場合靴が履けなかったり、布団をかけたりすることもできないという人も。
大半の場合は痛みが起きるのは1箇所のみで下半身、特に足の親指の付け根に痛みが発症。
治療を受けずに放置していると、半年から1年ほどで再発し、発作を繰り返すたびに間隔が短くなり、他の関節まで痛みが広がってゆきます。
国内の痛風患者は110万人を超える患者がいるとされており、その予備軍はその10倍の1000万人を超えるというデータも。
日本の人口の約10分の1が痛風予備軍と考えれば、決して他人事とは言えない病気です。
痛風は古くから存在する病気で、痛風になった歴史上の偉人にはアレクサンダ-大王、ヘンリー7世、ルイ14世など贅沢な食生活を送ってきた人多いことから「ぜいたく病」と言われることもありました。
しかしモツやイワシ、豚骨、鶏ガラスープなど庶民の食べ物と呼ばれるものにも高プリン体の食品が多いため、痛風はぜいたく病などではなく誰でもかかる病気と言えます。
 院長 藤田
院長 藤田痛風発作は、高プリン体食品の摂取、アルコール摂取、肥満など、特定の要因によって誘発または悪化することがあります。6)
痛風症状が起こる原因は尿酸
血中に尿酸という物質が7.0mg/dLを超えると高尿酸血症という状態になり、この7.0mg/dLの状態が続くことによって痛風が引き起こります。
尿酸は体の細胞の新陳代謝やエネルギーの消費によってできた老廃物ですので、通常であれば尿や便として排出されるものです。
ところが、尿酸は体液に溶けにくい物質のため、過剰に尿酸が作られたり、摂取したり、腎臓からの排泄が低下することによって血液中に溜まっていきます。
尿酸が血液中に増えすぎると尿酸がナトリウムと結びついて尿酸塩(尿酸ナトリウム)という白い結晶になり、この尿塩酸が引き起こすものが「尿酸塩沈着症」です。
尿酸塩は沈着した状態であれば何も起こりませんが、きっかけがあると関節液中に剥がれ落ちていきます。そしてこの剥がれ落ちた尿酸塩を白血球が攻撃する際に生理活性物質が毛細血管を広げ、痛みが発生。
そしてこの生理活性物質はさらなる白血球を呼び寄せるため、炎症連鎖が起こり激しい痛みとなり、痛みが起こることを「痛風発作」と呼びます。
痛風は95%が男性の患者で女性の患者はたったの5%しかいません。これは女性が体内に保つエストロゲンには尿酸の排泄を促進する効果があり、尿酸が溜まりにくいためです。
痛風の症状が出る部位
 院長 藤田
院長 藤田痛風はどこの関節でも起こりますが、全体の90%以上は下半身に集中しています。
痛風発作の起こる部位ごとの発症割合
| 部位 | 発症割合 |
|---|---|
| 親指の付け根(MTP関節) | 50% |
| 足首・膝 | 30% |
| 足裏の中央・かかと | 10% |
| 手首・ひじ・手 | 10% |
痛みはほとんどの場合が1ヶ所のみで起こりますが、痛風が慢性化すると2ヶ所以上に同時に炎症が起こることも。
具体的な痛風が起こりやすい部位は、足の親指の付け根、親指以外の付け根、足の甲、かかと、足裏、足首などがあり、少し確率が下がりアキレス腱の周囲、膝となっています。
確率は10%程度ですが、手、手の指、手首、肩、ひじ、などの上半身でも起こる可能性があります。
また、これらの一般的な部位に加えて、痛風は時に脊椎、肩、腰など体の他の部位にも影響を及ぼすことも。4)
女性の痛風患者の場合は、多関節(複数の関節に影響を及ぼす)病変を発症する可能性が高いとされています。7)
痛風の90%が下半身で起こる理由
痛風は血液の流れが弱くて冷えやすい部位に尿酸塩ができやすいという特徴があります。
その原因は、上半身は血流が安定して流れている一方、下半身に行くほど血流が悪くなりやすく血流を流れる尿酸も比較的下半身に溜まりやすいためです。
また上半身に比べて下半身は体温が低くなりやすく、さらに動きが激しいので尿酸塩ができやすいと考えられています。
痛風症状に影響を及ぼす可能性のある要因
痛風症状の重症度や、発症する部位は個人差があります。影響を及ぼす可能性のある要因は、以下のようなものがあります。
- 年齢・性別:女性は60歳以降に痛風を発症しやすく、男性とは異なる部位で発作が起きる可能性があります。8)
- 期間:痛風が進行すると、時間の経過と共により多くの関節で発症するようになり、発作の頻度や重症度も高くなります。5)
- 生活習慣:肥満、飲酒、乱れた食生活は、痛風発作の重症度に影響を与えることがあります。9)
痛風の症状が疑われる場合に行うこと
痛風は症状が出ていない無症候性高尿酸血症という状態があるため、なかなか気が付きにくいのですが、できれば痛みが出る前に定期検診や人間ドックで尿酸値を確認するのがベストです。
それでも既に無症候性高尿酸血症になっていて、
- 痛風の前兆が出ている方
- 痛風を発症して痛みが出ている方
の対応方法をそれぞれ簡単に紹介します。
痛風の前兆の確認と対応方法
痛風を発症する前兆としては、先ほどお伝えしたように発症する部位が「チクチク」「ムズムズ」する痛みや違和感を感じることがあります。
下半身の関節に違和感を感じる場合、痛風の可能性がありますがこの時点で断定することはできません。
もし痛風予備軍である無症候性高尿酸血症の場合、激しい運動をすると痛風発作が起こる可能性が高いため、できるだけ安静にしてすぐに病院にいきましょう。
 院長 藤田
院長 藤田内科ならリウマチ内科、分泌代謝内科、腎臓内科、外科なら整形外科で診察を受けてください。
ちなみに自分が痛風かどうかを判断する方法として、尿のpH(ペーハー)値をチェックする方法もあります。
しかしわざわざリトマス試験紙を買ってまでチェックするのは現実的ではないと思いますので、病院を受診されることをお勧めします。
痛風(痛み)を発症した場合
痛風の発症は夜中、明け方に多くすぐに病院に行けないことが多いため、まずは自宅で簡単な応急処置を行ってください。
痛風は痛みが起こった後は歩いたり患部をさすったりしてしまうと痛みが悪化してしまいます、基本的には歩かずに安静にしましょう。
安静にした後は患部を冷やし、心臓よりも高い位置で患部を固定し、うっ血を防ぎます。
その後はできるだけ早い段階で医師の診察を受けてください。

一見痛風のように見える「偽痛風」
関節が痛くなっても痛風ではない可能性を捨てることはできません。
例えば、一見痛風のように見えるが痛風ではない偽痛風(仮性痛風)というものもあります。
偽痛風は痛風のように痛みと腫れを伴った関節炎を繰り返す病気ですが、発症のメカニズムが異なり、関節に付着したピロリン酸カルシウムの結晶が関節内に遊離し炎症が。
偽痛風と痛風の見分け方はレントゲンや超音波検査によって関節にカルシウム沈着物が確認できるかどうかです。
しかしなぜ関節にピロリン酸カルシウムの結晶ができるのかはわかっていません。
痛風の進行と症状の継続期間
痛風の痛みと炎症は発生後24時間をピークに7~10日間でおさまります。1日で徐々に痛みが引いていくため、人によっては病院に行かずに我慢してしまうことも。
しかし、痛風は放置して治るものではありません。
痛風の進行は大きく以下の3段階に分けられます。
- 無症候性高尿酸血症期
- 痛風間欠期
- 慢性痛風期
それぞれの期ごとに、痛風の症状がどのように進行し、痛みが続くのかを説明していきます。
痛みがない痛風予備軍「無症候性高尿酸血症期」
無症候性高尿酸血症は尿酸値が7.0mg/dLを超えているものの、何も症状が出ていない、いわば痛風予備軍のようなもの。
この状態であれば投薬治療をするかどうかを検討し、人によっては食事や運動などの生活習慣だけで改善することも可能です。
痛風が定期的に引き起こされる「痛風間欠期」
痛風間欠期は痛風が繰り返し起こる期間。
痛風の痛みは治るもののも半年から1年ほど(人によっては数年空くことも)で、痛みが再発します。それでも治療を行わないと、徐々に痛みが起こる期間が短く。
痛風間欠期は尿路結石や腎障害などの合併症も起こしやすい期間なので、早期の治療が必要です。
常に痛みに襲われる「慢性痛風期」
痛風間欠期の間に治療ができなければ、痛みが常にある慢性痛風期に。
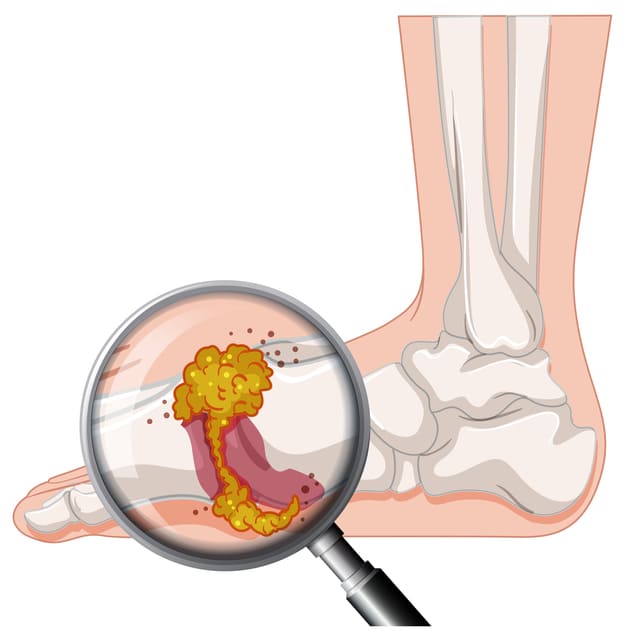
この慢性痛風期になってしまうと、痛みが起こる患部には痛風結節といわれるコブ(肉芽組織)ができ、痛風腎、高血圧症などさまざまな合併症リスクも高くなります。
 院長 藤田
院長 藤田無症候性高尿酸血症のうちに治療を行うことが大切ですので、足の指や下半身の関節が痛むなど、痛風の症状を感じた時はすぐに病院で診察を受けましょう。
症状を緩和する方法
痛風の治療には、痛みが起こった際に行う「痛みを緩和させる治療」と痛みが起こっていないタイミングで行う「尿酸値を下げる治療」があります。
痛みを抑える一時的な治療
痛風の痛みは歩くこともままならないほどですので、痛風発作が起きた際にはまず痛みの緩和を最優先します。
具体的には非ステロイド抗炎症薬(NSAIDエヌセイド)を痛風ピーク時に大量に服用し炎症を鎮静化。この治療方法を「NSAIDパルス療法」と呼びます。
この治療は現在の痛みが一時的に緩和するだけですので、痛風の原因である尿酸値を下げることはできません。
尿酸値を抑える根本的な治療
痛風を改善するためには尿酸値を下げる必要があり、使うのは「体内で尿酸の生成を抑える薬」と「尿酸の排泄を促す薬」の2種類。
患者様の状況に応じてこの薬を使い分けますが、急激に尿酸値低下にも気を付ける必要があります。
というのも痛風は基本的に尿酸値が上がった時に起こりますが、実は急激に下がった時にも痛風を発症することがあるためです。これを尿酸値下降型発症と言います。
 院長 藤田
院長 藤田尿酸値を急激に下げないように治療の初期ではゆっくりと。尿酸値下降型による痛風は通常の発作よりも軽いので、発作が起きても薬の服用を止める必要はありません。
尿酸値が6.0mg/dL以下に継続できるように薬の量を調節しながら、医師が薬を減らしても大丈夫だと判断すれば徐々に減薬していくこともできます。
放置するとどうなる?
痛風は自然に治る病気ではないので放置を続ければ、発作が繰り返される痛風間欠期を経て常に痛みに襲われる慢性痛風期になります。
こうなってしまうと患部の腫れが引かなくなり、複数箇所が常に痛いという状況になりますが実はそれよりも怖いのは痛風の合併症です。
痛風が引き起こす主な合併症
痛風の主な合併症を紹介します。
尿路結石
尿酸は結晶化すると尿酸結石と呼ばれる石に。この尿酸結石が尿路で作られると激しい痛みを伴い、血尿が出ることもあります。
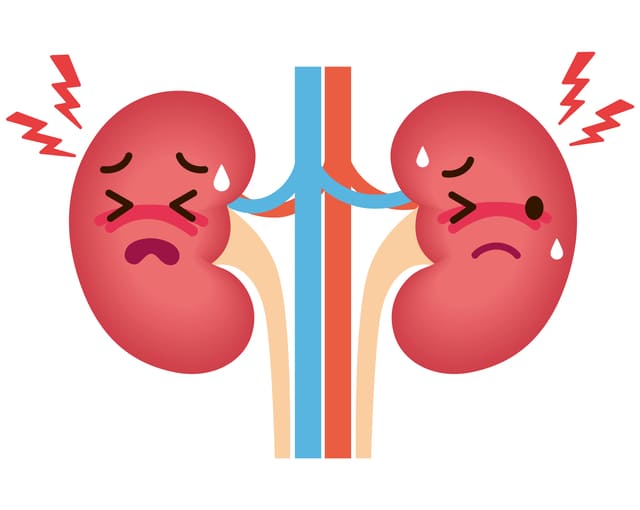
腎障害
尿酸塩が腎臓に沈着すると、腎機能が低下する「痛風腎」と呼ばれる状態になります。この状態をさらに放置すると最終的には腎不全となり、人工透析が必要となる可能性も。
動脈硬化
痛風になる患者さんは肥満の方が多く、痛風と脂質異常症はセットで発症の多い病気。脂質異常となると動脈硬化がすすみ、心筋梗塞、脳梗塞といった命に関わる病気のリスクが高まります。
痛風とメタボリックシンドロームの関係
皆さんは「メタボ」という言葉を聞いたことがありますでしょうか。
メタボは正式名称をメタボリックシンドロームと言い、これは糖質や脂質が正常に代謝されず、内臓に脂肪が溜まっている状態のことです。
尿酸値が高いほどメタボリックシンドロームになる確率が高いというデータがあり、近年では尿酸値の変化がこのメタボリックシンドロームの目印になるとされています。
メタボリックシンドロームは動脈硬化症、糖尿病、脳出血、心筋梗塞など、さまざまな生活習慣病を引き起こす原因になることから、まるでドミノ倒しのように病気が広がる様を「メタボリックドミノ」と。
尿酸値が高くなるからメタボリックシンドロームになるのか、メタボリックシンドロームになっているから尿酸値が高いのかは不明ですが、メタボリックシンドロームになれば先ほど紹介した病気以外にもかかるリスクが高まります。
 院長 藤田
院長 藤田尿酸値とともに肥満にも気を付けてください。
尿酸とプリン体の関係性
痛風と聞くと「プリン体を取りすぎるとよくない」という言葉を聞いたことがある人も多いのではないでしょうか。
このプリン体とはいったい何なのでしょうか。
細胞にはその一つ一つに核があり、その核を構成する物質の一つがプリン体。なぜこのプリン体を摂取しすぎるとよくないのかというと、プリン体は尿酸に変化するためです。
プリン体は肝臓などの細胞で代謝され最終的に尿酸になり、尿酸が増えることによって先ほど説明した高尿酸血症を経て、痛風になります。
そのためプリン体を控えることが大切だと考えられていたのですが、実際には食事に関してはそこまで気をつける必要性がないことがわかってきました。
痛風症状が起こるのは食事と関係ない?
「プリン体が尿酸になるってことは、プリン体を控えれば痛風を防げるんだ」と考えてしまいそうですが、食事で摂取したプリン体はほとんどが腸で分解され便として排泄され、残ったプリン体も肝臓で尿酸に分解されて尿として排泄されます。
そのため体内の尿酸のうち、食事で摂取する尿酸の割合はわずか10~20%。残りは体内で作られています。
ですので、高プリン体の食品ばかりを大量に食べつづけない限り痛風の原因になりません。

 院長 藤田
院長 藤田尿酸値を下げるためには食事よりも肥満に気をつけるようにしてください。
無自覚のため発見が遅れやすい病気
痛風発作を発症すると激痛が訪れますが、初めての発症までは自覚症状がほとんどありません。しかし尿酸値が9.0mg/dLの状態が続けば5年後には4人に1人が、20年後には9割の人が痛風になるとのデータが。
このように尿酸値が高いが痛みなど症状が出ていない状態のことを「無症候性高尿酸血症」と呼びます。
無症候性高尿酸血症の方は痛風患者の10倍いると言われているので、もしかするとあなたも現在は痛風ではなくても痛風予備軍かもしれません。
無症候生高尿酸血症の場合、尿酸値が7.0mg/dLを少し超えている程度であれば生活習慣の改善を行いますが、9.0mg/dLの場合は薬による治療を行うことも。
無症状の痛風に関して投薬治療を行うのは賛否が分かれますが、痛風が起きてしまえば生活に支障をきたしますし、結局投薬治療を行いますので9.0mg/dLまで上がってしまっているのであれば投薬治療を行うべきだと考えます。
痛風を発症する際は前触れなく発症することが多いですが、前兆として痛みを発症する部位に「チクチク」「ムズムズ」といった痛みや違和感を伴うことが。
前兆が合ったとしても必ず痛風を発症するわけではありませんが、自分が痛風の予備軍であることを認識するきっかけにはなります。
まとめ
今回は痛風という病気の特徴を簡単に紹介させていただきました。
痛風が発症すると日常生活に支障をきたすのも怖いですが、さらに怖いのは合併症リスクです。
痛風をきっかけに死に至る病気にかかる可能性もありますので、少しでも気になる方はお近くの医療機関で診察を受けていただくことをお勧めします。
参考文献
日本痛風・核酸代謝学会 高尿酸血症・痛風の治療ガイドラインhttps://minds.jcqhc.or.jp/docs/gl_pdf/G0001086/4/Clinical_Practice_Guidelines_of_Hyperuricemia_and_Gout.pdf
高尿酸血症について
https://kounyousan.jp/kounyousan/
日本内科学会雑誌 痛風・高尿酸血症の病態と治療
https://www.jstage.jst.go.jp/article/naika/107/3/107_458/_pdf
1) Neogi T. 2011. Clinical practice. Gout. N Engl J Med. 364(5):443-52.
2) Roddy E, et al. 2007. Revisiting the pathogenesis of podagra: why does gout target the foot? J Foot Ankle Res. 1(1):2.
3) Dalbeth N, et al. 2014. Mechanisms of inflammation in gout. Rheumatology (Oxford). 53(10):1768-76.
4) So A, et al. 2010. Gout: an old disease in new perspective – A review. J Adv Res. 1(2):115-23.
5) Richette P, Bardin T. 2010. Gout. Lancet. 375(9711):318-28.
6) Choi HK, Mount DB, Reginato AM; American College of Physicians; American Physiological Society. 2005. Pathogenesis of gout. Ann Intern Med. 143(7):499-516.
7) Bhole V, de Vera M, Rahman MM, Krishnan E, Choi H. 2010. Epidemiology of gout in women: fifty-two-year follow-up of a prospective cohort. Arthritis Rheum. 62(4):1069-76.
8) Zhu Y, Pandya BJ, Choi HK. 2011. Prevalence of gout and hyperuricemia in the US general population: the National Health and Nutrition Examination Survey 2007-2008. Arthritis Rheum. 63(10):3136-41.
9) Dalbeth N, Merriman TR, Stamp LK. 2016. Gout. Lancet. 388(10055):2039-52.


